城中活動
2026-06-10 10:00 上午
2026 留住這一刻 – 維港帆船體驗計劃
2026-06-07 10:30 上午
慶祝重生,共聚感恩|癌症康復者日特別聚會
2026-04-18 12:30 下午
維多利亞港帆船賽體驗計劃
疑難排解
我們有一群專業的醫護人員及相關朋友,隨時解答大家的疑難,立即提交疑問!
會員註冊
成為會員,可以第一時間接收由病患者和照顧者角度出發的資訊,立即行動!
或許你會想看
【有誰共鳴】嘉賓:Grace
有誰共鳴 一位女性既是父母的女兒,是身邊人的伴侶。偶然遇上了癌症,多重身份要考慮的很多⋯⋯往往忘了照顧自己。 […]
【有誰共鳴】嘉賓:李天嵐
有誰共鳴 分享嘉賓係註冊中醫師 李天嵐,除咗同大家講中醫調養,仲同大家分享自己成長與從醫路上嘅體會。 學習領航 […]
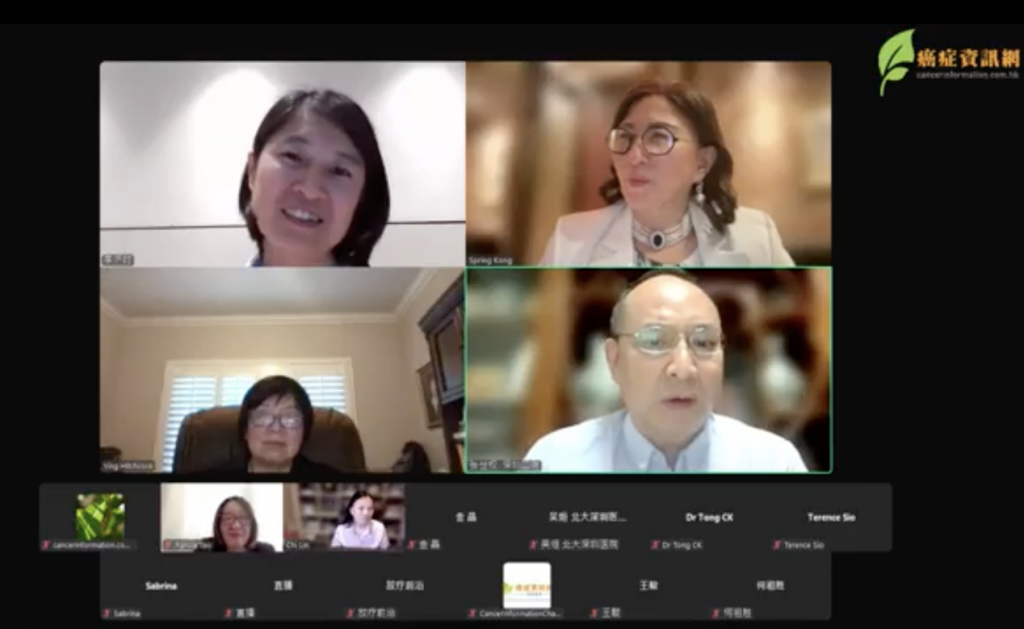
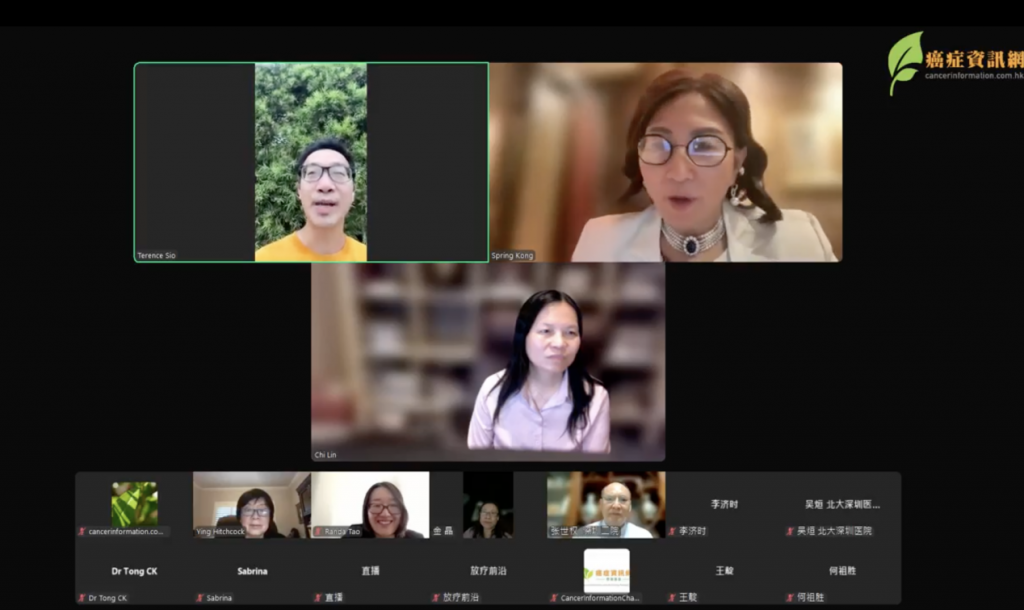
【甲狀腺腫瘤-活動回顧】甲狀腺腫瘤-最新治療,聽聽多學科專家怎麼說!(2025-07-26)——抗癌防癌,全球視野
2025年7月26日,北京香港時間晚上 8 時,由香港大學知識交流辦公室主辦,全球腫瘤協作(GCOG), 香港 […]
【有誰共鳴】嘉賓:邱芷微 與 陳志忠
無綫處境劇《愛.回家之開心速遞》飾演「賈名媛」的邱芷微(Chelffy),今年2月跟老公陳志忠(Wilson) […]
【有誰共鳴】嘉賓:Selina 葉敬梓女士
陪伴患有第四期淋巴癌的老公走過人生最後一段旅程,Selina希望在節目中分享作為照顧者的心情,以及面對生死之後 […]
【有誰共鳴】 嘉賓:余思遠醫生
心胸肺外科專科醫生余思遠最近在商業電台節目《有誰共鳴》中分享了他的故事。他揭示了學醫背後那段孤獨而又艱辛的旅程 […]
【有誰共鳴】 嘉賓:Christine Fok
Christine 發現患有四期胰臟癌時,未有即時向相依為命的爸爸道明一切。爸爸看見她日漸消瘦,她也辯稱自己減 […]
【有誰共鳴】 嘉賓:黎逸玲醫生
《有誰共鳴》節目有外科專科醫生黎逸玲醫生同大家分享行醫二三事。 有些人會覺得醫生每日面對生死,可能早已沒甚感覺 […]
【有誰共鳴】 嘉賓:音樂治療師 Hugo
音樂治療師 Hugo 細細個嘅時候,並唔係大家想像咁鍾意音樂。後來有一年喺英國讀書,開始摸索自己喜歡嘅音樂⋯⋯ […]
【justwannasay】獻給所有受癌症影響的每一位
這是屬於我們的旅程 不知不覺中,突然就開展了與癌症共舞的訓練人生。 漸漸發現原來我的天賦之一就是 […]
戰勝食管癌,聽聽多學科專家怎麼說!
2025年1月25日,北京時間晚上 8 時,由香港大學知識交流辦公室主辦,全球腫瘤協作(GCOG), 香港大學 […]
容許犯錯:成長的必經之路
多謝@drip_music_records 的邀請、有機會和幾位音樂達人分享我對藝術治療的一些看法,相信再多的 […]